Edukacja
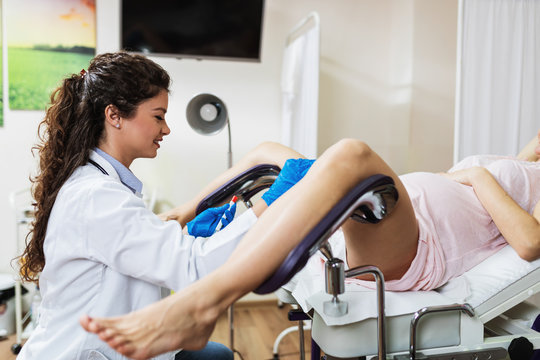
Kłykciny kończyste
Wielokrotnie pisaliśmy o związku między zakażeniem wirusem HPV a rozwojem raka szyjki macicy. Szczepów wirusa brodawczaka ludzkiego jest jednak wiele i tylko część z nich wiąże się z potencjalnym nowotworzeniem. Szczepy, którymi przetrwała infekcja może doprowadzić do powstania raka szyjki macicy nazywamy onkogennymi i to głównie przeciwko nim działają szczepienia ochronne. Pozostałe podtypy wirusa, które są nieonkogenne, mogą jednak wywoływać zmiany łagodne w okolicach intymnych. W tym artykule chcemy skupić się na kłykcinach kończystych, czyli jednej z najczęstszych dolegliwości po zakażeniu nieonkogennymi szczepami HPV.
Do tej pory zidentyfikowano ponad 100 szczepów wirusa brodawczaka ludzkiego, jednak tylko 14 z nich można nazwać onkogennymi. Są to podtypy tzw. wysokiego ryzyka, czyli: 16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59, 66 i 68. Najbardziej niebezpieczne pod względem ryzyka rozwoju raka szyjki macicy są szczepy 16 i 18.
Podtypy niskiego ryzyka mogą prowadzić do powstawania brodawek na skórze w różnych miejscach. Tzw. brodawki zwykle często występują na skórze rąk i powodowane są głównie przez HPV-2. Brodawki stóp, które nierzadko są bolesne, występują na części podeszwowej stopy i mogą wynikać z zakażenia HPV-1 lub HPV-2. Na skórze twarzy mogą wystąpić brodawki płaskie, wywoływane infekcją HPV-3. Zakażenia wirusem brodawczaka ludzkiego są częste, szczególnie u dzieci i młodych ludzi oraz u osób z upośledzoną odpornością.
Innymi zmianami jakie mogą wywoływać podtypy niskiego ryzyka wirusa są kłykciny kończyste, zwane także brodawkami płciowymi czy genitalnymi. Najczęściej wykrywane szczepy powodujące kłykciny to HPV-6 i HPV-11, ale zdarzają się też brodawki wywoływane podtypami 16 i 18. Brodawki genitalne mogą mieć formę niewielkich wzniesień i grudek na naskórku, ale także kalafiorowatych tworów (są to liczne brodawki, które się łączą), zwykle w kolorze różowym lub brązowym, zbliżonym do odcienia skóry danej okolicy. Występują zarówno u kobiet, jak i mężczyzn w okolicach genitaliów, często na wargach sromowych większych, penisie (szczególnie po wewnętrznej stronie napletka), mosznie, ale także w okolicy odbytu czy nawet w jamie ustnej. Same kłykciny rzadko kiedy wywołują objawy, choć czasem mogą powodować świąd czy dyskomfort.
Diagnostyka brodawek genitalnych opiera się głównie na stwierdzeniu zmian w czasie oglądania okolic genitalno-analnych przy badaniu ginekologicznym. Następnie ważne jest wykonanie badania cytologicznego, w celu oceny ewentualnych zmian w szyjce macicy i upewnienia się co do charakteru zmian. Ponadto, istotne jest zrobienie badań w kierunku innych chorób przenoszonych drogą płciową (m.in. HIV, kiła, rzeżączka chlamydia, HCV). Co więcej, osoby, z którymi chory utrzymywał stosunki seksualne również powinni być poddane badaniom w kierunku brodawek i innych chorób przenoszonych drogą płciową.
Leczenie brodawek może być farmakologiczne lub zabiegowe. Nie ma na razie leków, które działałyby bezpośrednio na wirusa. Farmakoterapia kłykcin polega na podawaniu np. imikwimodu czy kwasu trójchlorooctowego. W przypadku większych zmian raczej stosowane jest leczenie zabiegowe. Do dyspozycji mamy m.in. wycięcie chirurgiczne, wyłyżeczkowanie, lasero- czy krioterapię. Po leczeniu ważne są wizyty kontrolne w celu oceny skuteczności terapii, zwłaszcza, że istnieje ryzyko nawrotu zmian. Jeżeli wystąpi zmiana w wyglądzie brodawek, np. pojawi się owrzodzenie czy krwawienie, należy zgłosić się do lekarza, gdyż może to budzić podejrzenie zmiany nowotworowej.
Współżycie w czasie leczenia brodawek raczej nie jest zalecane, ale jest bezpieczne po zakończonym leczeniu i wygojeniu okolicy genitalnej. O możliwościach aktywności seksualnej w czasie leczenia najlepiej porozmawiać z lekarzem prowadzącym.
Czy można zapobiec powstawaniu brodawek? Najbardziej skuteczną formą profilaktyki będzie szczepienie przeciwko HPV. Dwie z dostępnych trzech szczepionek, czyli Gradasil i Gradasil 9, oferują nie tylko ochronę przed podtypami onkogennymi, ale również przed szczepami powodującymi brodawki płciowe, czyli 6 i 11. Używanie prezerwatyw nie zapewnia 100% ochrony przed infekcją, ale może zmniejszyć ryzyko zakażenia.
Warto pamiętać, że nie zawsze infekcja podtypami odpowiedzialnymi za powstanie brodawek genitalnych kończy się powstaniem takich zmian; często zakażenie jest bezobjawowe, dlatego należy zachować czujność, bo może okazać się, że nasz partner lub partnerka byli nosicielami wirusa. Zakażenie HPV jest niezwykle częste wśród osób aktywnych seksualnie, dlatego warto zadbać o swoje bezpieczeństwo i zdrowie i stosować się do zasad bezpiecznego współżycia.
 Udostępnij przez Facebook
Udostępnij przez Facebook